Virus del Papiloma Humano (VPH)
Introducción
El virus del papiloma humano (VPH o HPV) representa una de las infecciones de transmisión sexual más comunes, aunque todavía poco conocida. Pertenece a la familia de los Papiloma Viridae. Los géneros que afectan a la especie humana son el Alphapapilomavirus, Betapapilomavirus, Gammapapilomavirus, Mupapilomavirus, Nupapilomavirus.
Se han secuenciado 170 tipos virales, quedan 200 más por secuenciar, que en relación a su patogenia oncológica, se clasifican en tipos de alto y de bajo riesgo oncológico. La primera demostración de que el VPH producía cáncer la hizo en 1935 Francis Peyton Rous, demostrando que un género de papiloma viridae producía sarcomas en pollos y cáncer de piel en ratones.
En la Basilica de Santo Domingo El Mayor en Napolés (Italia) se ha encontrado, mediante estudios histológicos y de adn la presencia del Genotipo HPV18 en María de Aragón Marquesa de Vasto (1503-1568) .
En 1983 el médico virólogo alemán Dr. Harald Zur Hausen (Premio Nobel Fisiología/Medicina 2008) descubrió por primera vez que el cáncer de cérvix uterino estaba producido por el Virus del Papiloma Humano. Utilizando la técnica hibridación Edwin Southern Blolt identificó el tipo HPV 16. Posteriormente se mejoró la técnica y actualmente se utiliza la PCR que es la más eficaz. la cuál ha permitido detectar hasta 170 tipos y pendientes 200 más.
Este tipo de virus sin capsula con capside y ácido nucleico produce la lisis (destrucción) de las células que infiltra, es resistente al calor, a la deshidratación y a los ácidos del tracto digestivo, sin que éstos le afecten.
El VPH puede afectar a todas las especies animales amnióticas (embrión con líquido amniótico) y no se transmite entre distintas especies. Se ha encontrado DNA del VPH en sangre y en (PBMC) células mononucleares de sangre periférica, linfocitos, monocitos, macrófagos etc.
La famosa esposa del presidente argentino, Eva Perón, falleció de cáncer de cérvix, así como la primera mujer, lo que nos hace pensar que los tres tenían el Virus del Papiloma Humano.
Las infecciones por tipos de alto riesgo siguen predominantemente un curso silente, tienden a establecer infecciones persistentes y generan alteraciones citológicas características englobadas mayoritariamente en el grupo de las neoplasias cervicales de grado 1 (CIN 1), o lesiones escamosas intraepiteliales de bajo grado (LSIL). En una proporción menor, las infecciones por VPH de alto riesgo pueden progresar a lesiones escamosas intraepiteliales de alto grado (CIN 2/3, HSIL) y a cáncer de cuello uterino. Algunos de los tipos virales de alto riesgo están también asociados a tumores en otras localizaciones ano-genitales.
Más del 90% de los canceres de ano son producidos por el VPH. Una fracción considerable de las infecciones por VPH es autolimitada, particularmente las que se asocian a variaciones morfológicas de tipo CIN 1 / 2.
Los VPHs de tipo 6/11 rara vez se encuentran en lesiones neoplásicas cervicales y cursan predominantemente con infecciones clínicamente visibles, denominadas condilomas acuminados (CA).
Ocasionalmente, las infecciones por VPH se transmiten de la madre al recién nacido abocando a infecciones del tracto respiratorio superior y ocasionando una rara entidad clínica denominada papilomatosis laríngea.
El sexo oral también tiene sus riesgos: Está demostrado que el 26% de las esofagitis están producidas por HPV (DNA positivo), el 88% de los adenocarcinomas de esófago igualmente, así como el 96% de los esófagos de Barret.
Historia natural de las infecciones por VPH
Tanto la mujer como el hombre pueden ser portadores asintomáticos y vehículos de la infección genital por VPH. La transmisión se produce por contactos sexuales y los órganos más susceptibles de infección con potencial de iniciar una transformación neoplasica son el cuello uterino (zona de transición), la línea pectinea del canal anal, garganta y boca. Las infecciones por VPH son frecuentemente en sábana (sembrada), en cuyos casos el ADN viral puede recuperarse del cuello uterino, vulva, vagina, canal anal, garganta, boca, pene y escroto. Socialmente pueden identificarse grupos de alta prevalencia en la población que ejerce la prostitución, en la población reclusa asociada al consumo de drogas y en los grupos infectados por el virus de la inmunodeficiencia humana (VIH),
Una de las razones por las que este tipo de infecciones ha cobrado un gran interés reside en la asociación etiológica de algunas de estas infecciones con el carcinoma de cuello uterino y con otros tumores del tracto ano-genital masculino y femenino.
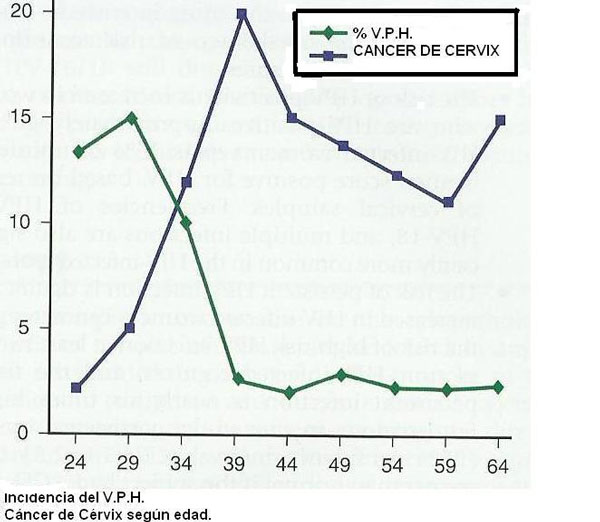
El número de casos de VPH está asociada a la edad. Generalmente, la presencia es más alta en las edades inmediatas al inicio de las relaciones sexuales y responde al patrón de comportamiento sexual de la comunidad.
En las poblaciones donde el número de compañeros sexuales distintos y ocasionales es elevado, la prevalencia puede ser tan elevada como del 30-40% en los grupos de 15 a 30 años de edad.
Este primer pico va seguido por una disminución muy marcada, de modo que en las edades intermedias 30-50 años la detección viral se estabiliza, serán los pacientes que progresarán al estadio de cáncer, a niveles de entre el 10 y el 15%.
Este porcentaje de pacientes son los que por razones diversas no han eliminado el virus y éste se ha integrado en la célula progresando a lesiones precancerosas, cancerosas o invasivas. En algunas poblaciones, se ha observado un segundo pico de reinfección en las mujeres post-menopáusicas debido al cambio de hábitos sexuales.
Tipos de VPH
Se han identificado más de 200 genotipos de HPV. La mayoría de estas infecciones si no progresan a cáncer, al cabo de dos años desaparecen si no hay reinfección.
- Alto Riesgo
16, 18, 26, 31, 33, 35, 39, 45, 51, 52, 53, 56, 58, 59, 62, 66, 67, 68, 69, 70, 71, 73, 82, 83, 84, 85 y 89.
El HPV 56 y el HPV 51 presentan una frecuencia en los exudado anogenitales del 5,8% y 7,1% (10.1016/jamog.2007.09.001). Se ha encontrado en un 74% de los canceres colorectal ADN del HPV. Más frecuente en el cáncer rectal que en el colon. La vía de contagio del HPV en la mucosa colorectal en pacientes que no han tenido coito anal, se piensa que es una transmisión retrograda del HPV vaginal a través del perineo hacia el tracto grastointestinal, ya que el virus HPV permanece varios años en la piel. Nunca se debe hacer un exudado vaginal y rectal con la misma torunda. El VPH se ha encontrado en el 90% de los canceres de ano, pene, orofaringeo, amigdalar y en cáncer de la base de la lengua, tanto en hombres como en mujeres. - Bajo Riesgo
6, 11, 32, 40, 42, 43, 44, 54, 55, 57, 61, 64, 72, 74, 81, 87,90, 91 y 102.
Hay estudios controlados, randomizados y metanálisis demostrando que la detección de VPH es más sensible que la citología cervicovaginal (Papanicolau), para detectar lesiones pre-cancerosas y cancerosas del cérvix uterino (Int. J.CAncer:135, 1408-1416 (2014) c 2014 UICC).
Preguntas asociadas al VPH
¿Qué síntomas presenta el VPH?
El Virus como tal puede estar asintomático. Es decir, puedes ser portador y no manifestarse, sólamente si se hace un estudio específico del mismo (PCR) o por las lesiones producidas (citología).
¿Qué hacer si la prueba del VPH da positivo?
- Pensar que del 90 al 95% de los casos tu organismo elimina el virus, es decir, desaparece por si solo, máximo de 2 a 3 años, la carga viral va disminuyendo cada mes y sí la citología primera dá negativo es poco probable que las siguientes citologías muestren alteraciones.
- Si la citología cervicovaginal ó Papanicolau da negativo, es decir que no hay ninguna célula maligna, no debes preocuparte. Se aconseja efectuar dentro de los siguientes seis meses nueva citología. y el estudio del HPV anual. Hasta un 17% de mujeres con citología cervicovaginal (Papanicolau) normal, presentaban una infección por el VPH. En estudios complementarios el 15% de las infectadas por el virus, progresa a cáncer escamoso. En España cada año 2.100 mujeres desarrollan cáncer de cérvix invasivo, de las cuales, unas 1500 acaban muriendo por esta enfermedad.
- Si la citología presenta alguna lesión precancerosa o cancerosa como las que se indican en el apartado evolución del Virus del Papiloma Humano*, dependiendo de la edad y la paridad de la paciente se tomará una u otra decisión, que puede ser de índole quirúrgica o bien seguimiento del desarrollo de la enfermedad. Teniendo en cuenta que cada paciente es único. De cualquier forma a los seis meses se recomienda repetir citología y al año estudio de HPV.
- En el varón por la anatomía del aparato reproductor, uretra de 17 cm. con nichos y glándulas parauretrales, se puede detectar el HPV efectuando entre 8 y 10 estudios del semen en distintos días, ya que, si el estudio se realiza solamente una vez da un 60% de falsos negativos. Unicamente mediante el estudio seriado se puede llegar a la detección completa (Maja D.Kaspersen, Peter B.Larsen, Identification of Multiple HPV Types on Spermatozoa from Human Sperm Donors, PLOS, March 29/2011, DOI: 10.1371). Si el varón a pesar de ser portador no presenta ninguna lesión se aconseja seguimiento. Si presenta alguna lesión se efectúa estudio anatomopatológico y según los resultados cirugía si procede.
Encontrará más información en Alberto Rosenblatt Human Papillomavirus, A practical Guide for Urologists. c) Springer:Verlag Berlin Heidelberg 2009.
¿Qué hacer si tengo relaciones anales y el VPH ha dado positivo?
- Efectuar PCR HPV en Ano. Si éste es positivo efectuar citología anal. Ambas pruebas deben ser efectuadas por persona cualificada. Si no la encuentras puedes pedir consejo en el correo abajo indicado.
- El cancer de ano está producido en el 100% de los casos por el Virus del Papiloma Humano.
- En persona inmunodeprimidas (sida, sifilis, hepatitis etc..) los condilomas, que teóricamente no son cancerígenos, en estos pacientes si lo son.
- Si la citología anal muestra ASCUS (AIN grado I), o AIN en cualquiera de sus grados (I, II, III), efectuar anoscopia de alta resolución es el equivalente a la colposcopia con ácido aceito y lugol que se realiza en el cuello uterino, y si procede biopsia para evaluar la lesión por detrás y por delante de la línea pectínea o dentada. Los mejores tratamientos son los ablativos: coagulador infrarrojo, laser o tópico con imiquimod (aldara).
La progresión de una lesión premaligna a cancer invasivo se calcula que es de un 6% en pacientes inmunocompetentes. En los inmunodeprimidos puede llegar hasta el 30%.
¿Qué importancia tiene que el VPH sea de alto o bajo riesgo?
Más importante que el tipo de VPH es la cinética de la carga viral del mismo, es decir, unas personas pueden eliminarlo antes que otras.
Si tomamos como punto de corte igual o menor de 200 copias por cada 10000 células veremos que al cabo de 18 meses un 14% de los pacientes tendrán un CIN 2/3 y el mismo período un 48% en pacientes con una carga viral de más de 200 copias por 10000 células presentarán un CIN 2/3.
( Journal of Clinical Virology, Volume 35, Issue 3, March 2006, Pages 270-277).
¿Cómo prevenir el contagio del VPH?
- El único método 100% seguro para prevenir el contagio es la abstención de cualquier tipo de contacto sexual, incluido el oral, anal, vaginal.
- Si estás teniendo relaciones sexuales, limitar el número de parejas, intentando ser ambas partes monógamas. Cuantas más parejas sexuales distintas se tengan mayor es la posibilidad de contagiarse del VPH.
¿Qué enfermedades puede ocasionar la infección VPH o HPV?
- Cáncer de cérvix, vagina y vulva en las mujeres.
- Cáncer de pene en el hombre.
- Cáncer de ano, faringe, paladar blando, garganta, base de la lengua y amigdalas (orofaringe), tanto en hombres como en mujeres.
- En estudios recientes se ha descubierto que es el causante del cáncer de mama. Entre el 51% de los casos según Dña. Silvia Delgado-García y el 86,21% según D. Harald Zur Hausen (Premio Nobel de Medicina 2008) y Ethel Michele de Villers.
¿Cómo se transmite la infección?
Generalmente se adquiere al tener contacto sexual íntimo, tanto vaginal, anal u oral y por fomites, también se contagia por el beso francés o beso de lengua mediante el cuál ambas lenguas tienen contacto mutuo. Entre las prácticas sexuales se incluyen el masaje en la parte genital tanto con los dedos, con la vulva, con la boca etc. Los juguetes eróticos también pueden ser otra forma de transmisión.
Una persona se puede contagiar de VPH sin saber que la otra persona lo tiene.
Resumiendo el VPH puede transmitirse a través del contacto piel con piel, mucosa con mucosa, piel con mucosa y mucosa con piel, especialmente en la zona de piel del área genital, siempre que una de las dos partes lo tenga. Los espermatozoides llevan adheridos el virus del papiloma humano alcanzando las trompas de falopio. Los lavados de semen no lo eliminan.
El VPH puede permanecer o subsistir durante años después de que él o ella han tenido contacto sexual con la persona infectada.
¿Virus del papiloma humano en las embarazadas?
No es frecuente pero a veces sucede que una mujer embarazada portadora del VPH contagie al recién nacido durante el parto. El neonato puede desarrollar Papilomatosis Respiratoria Recidivante (PRR). Es una enfermedad poco frecuente producida por un genotipo de HPV (similar al de las verrugas genitales) y que se caracteriza por crecimiento de formaciones verrucoides en la garganta. La ausencia de verrugas en el tracto genital de la embarazada no excluye que sea portadora de uno de los genotipos generalmente 6 y 11 y otros, productores de la RRP.
Si este virus es una enfermedad de transmisión sexual ¿Cómo es posible encontrarlo antes de la coitarquia (primer coito o copula) o en niños?
A pesar de que se sabe poco de la vía de transmisión hay evidencias que demuestran transmisión vertical durante el embarazo(transmisión transplacentaria y vía líquido amniótico) y canal del parto (vía mucosa cervical y vaginal). Después del parto por transmisión horizontal vía autoinoculación o heteroinoculación a través de contacto directo o de fómites (cualquier sustancia que puede absorber y luego transmitir agentes infecciosos, baño, cambio de pañales u otros tipos de contacto directo o indirecto), en este caso el agente infeccioso es el virus del papiloma humano.
Para más información sobre este tema ver artículo «Sex Transim Infect. 2016,92 (1) 19-23».
Los abusos sexuales en niños también es otro medio de transmisión del VPH.
También se puede transmitir por vía oral, fecal y líquidos.
¿Hay tratamiento específico para el VPH como virus?
No hay tratamiento para el VPH como tal.
Vacuna
La vacuna del V.P.H. no protege contra el cancer de cérvix ni previene las infecciones por V.P.H.
El producto comercializado como vacuna está compuesto por partículas similares al virus (VLP) unidas a una envoltura de la proteía del V.P.H. la L1 (el virus tiene además la L2), sintetizada a partir del hongo sacharomyces cerevisiae.
**** Chemical and Diagnostic Virology Tim Wreghift
Sin embargo, hay tratamientos para las lesiones causadas por el mismo: verrugas genitales, alteraciones citológicas, lesiones, Cáncer…
¿Cuánto tiempo tarda en desaparecer el VPH?
Aproximadamente 2 años, siempre que no haya habido reinfección o bien que la carga viral se mantenga y no disminuya.
¿Si desaparece el VPH puede reaparecer? ¿Puede estar dormido y reaparecer?
No reaparece, lo que hay son nuevas infecciones.
¿Crea inmunidad el haber estado infectado por el VPH?
No, debido a los caracteres específicos de este tipo de virus.
¿Qué puedo hacer para aumentar mis defensas?
Si vd. es una persona inmunocompetente, quiere esto decir que no padece ninguna enfermedad, no debe hacer nada en concreto, ni tomar nada específico. El organismo en un 90-95% de los casos lo eliminará por sí mismo.
Facilita la eliminación del virus del papiloma la presencia en vagina de bacilos de doderlein. La ausencia de los mismos como consecuencia de otras bacterias que los han destruido, como pueden ser: gardnerella, streptococo agalactie, trichomonas, clamydia trachomatis, ureoplasmas, microplasmas etc., retrasan la eliminación del VPH. También es posible la situación inversas la presencia de estas bacterias facilita la integración del virus en el cérvix
Si es una persona inmunodeprimida,es decir, está vd. embarazada, está tomando inmunosupresores, padece alguna enfermedad debilitante: sida, sifilis, hepatitis, u otro tipo de cancer. O si es una persona que ha recibido transplante de algún órgano etc.. Las posibilidades de que el VPH avance a un proceso maligno son de un 50%.
¿Por qué el preservativo o condón no protege?
El preservativo protege la parte del cuerpo (pene) que recubre, pero no el resto de las partes en contacto desde el inicio de las relaciones íntimas. No por utilizar el preservativo debemos eludir la revisión ginecológica con la citología cervicovaginal y el PCR HPV.
Recomendaciones del congreso mundial del VPH en Sudafrica 2017
Algunos países como El Reino Unido, Países Bajos, Australia y la Sociedad Norteamericana de oncología clínica, recomiendan como cribado del cáncer de cérvix la detección del VPH.
La Organización Mundial de la Salud también recomienda como más efectivo la detección de VPH comparándolo con la citología cervicovaginal (papanicolau).
¿Dónde puedo realizarme la prueba?
Actualmente hay en el mercado 23 métodos de laboratorio distintos para detectar Genotipo HPV cérvix uterino por PCR.
Recomedamos la utilización de una metodología especial de alta sensibilidad y especificidad de uno de los colaboradores del Dr. Harald Zur Hausen (Premio Nobel de Medicina por el descubrimiento de que el Virus del Papiloma Humano producía cáncer de cérvix uterino).
Si Vd. desea realizarse esta prueba con dicha metodología puede llamar por teléfono al número 91 555 81 57 o bien dirigirse a la C/Pedro Teixeira, nº 3 bajo A 28020 Madrid.
Evolución del virus del papiloma humano
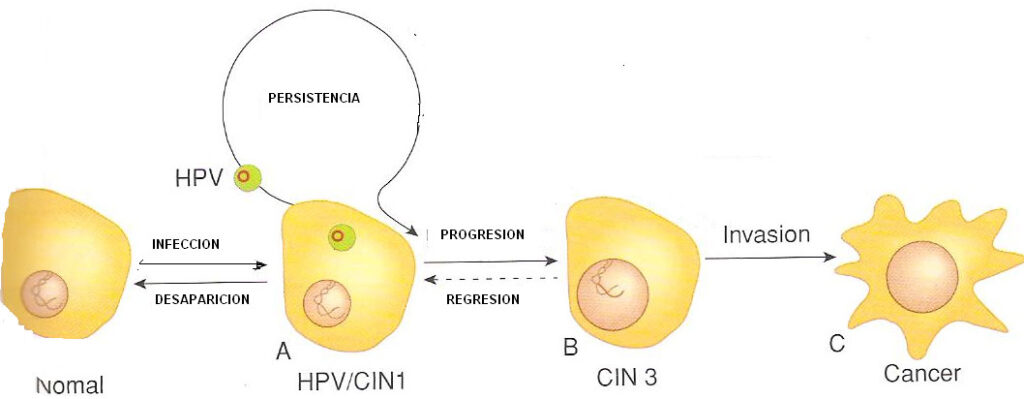
En dos años el 57% de los pacientes con CIN1 vuelven a la normalidad, el 32% persiste la lesión, un 10% progresan a carcinoma in situ y un 10% a cáncer invasivo.
En dos años el 50% de los pacientes con CIN/2 vuelven a la normalidad. En el 32% de los casos persiste y en 18% progresa a CIN/3 o a cáncer. Este puede ser carcinoma de células escamosas que es el 75% de los casos y el 25% son adenocarcinomas. De las células glandulares del endocérvix.
En dos años los pacientes con CIN/3 el 32% vuelven a la normalidad, persiste en menos del 56% y en más del 12% progresan a cáncer de cérvix in situ o invasivo.
La progresión depende de la edad de la paciente y de la carga vírica del VPH.
Genoma del HPV
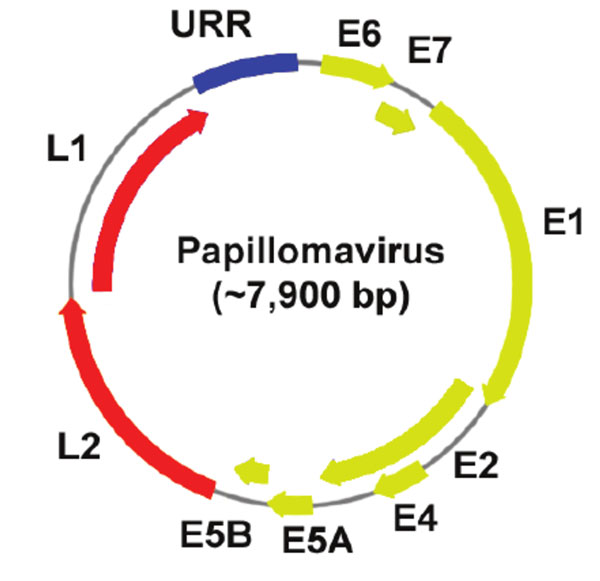
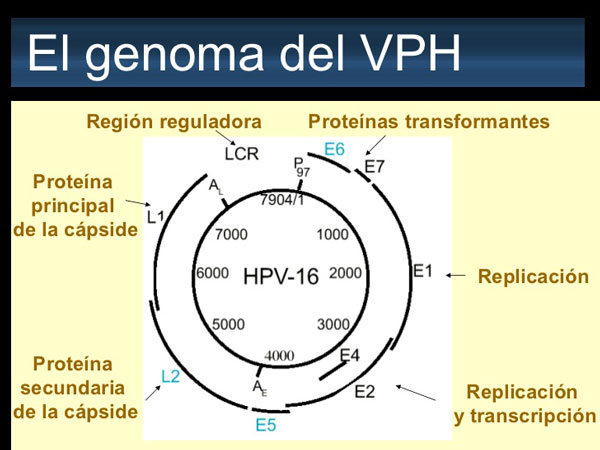
Representación del Genoma VPH:
- Las regiones marcadas en verde, representan E1-E7,región conocida como “early región” o región temprana, estas regiones de ARN ( ORFS) son necesarias para la replicación viral, la síntesis proteica del virion y su posterior liberación.
- Las regiones marcadas en rojo, representan L1-L2, región conocida como “late region” o región tardía. Esta región codifica las proteínas de la cápside.
- La región marcada en azul, representa el URR (upstream regulatory region), también conocida como LCR (“long control region”) o región larga de control. Esta es una región no codificante. Su función es controlar la transcripción viral de los genes.
Colposcopia
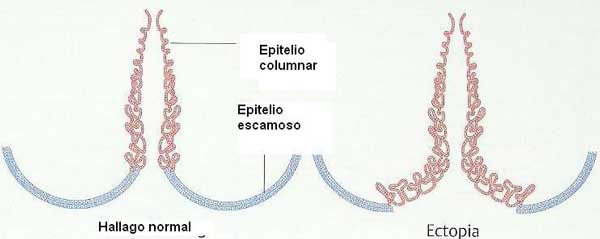
Del Griego Colpos (vagina) Scopio (mirar). Es un método complementario de la citología para detectar lesiones precancerosas y cancerosas. Puede permitir localizar las alteraciones patológicas y determinar su extensión. El colposcopio permite evaluar la superficie el portio (zona de transición escamoso-columnar) a una distancia de aproximadamente 30 cm con una lente entre 4 y 40 aumentos. Permite valorar el color de la estructura y la imagen de los vasos de la superfice epitelial. El estudio de estos cambios se realiza en dos pasos: Tinción con lugol y ácido acético.
El test del ácido acético a una concentración del 2 y el 5% se fundamenta en la propiedad de las proteínas de coagularse en un medio ácido. Tanto las proteínas del citoplasma como del núcleo, además hay aumento del tamaño de la células. Cuanto más denso es el núcleo del epitelio escamoso hay más proteínas y el color blanco es más intenso (acetoblanco). En el epitelio normal a penar si se aprecia el cambio de color.
El test de yodo o lugol o de Schiller se basa en una reacción química mediante el cuál el glucogeno se vuelve de color marrón en contacto con el yodo. El epitelio escamoso del cérvix y de la vagina como contiene mucho glucógeno por eso se observa de color marrón. El epitelio patológico apenas si tiene glucogeno y por tanto no se tiñe, yodo negativo, y nos permite ver la extensión de la lesión.
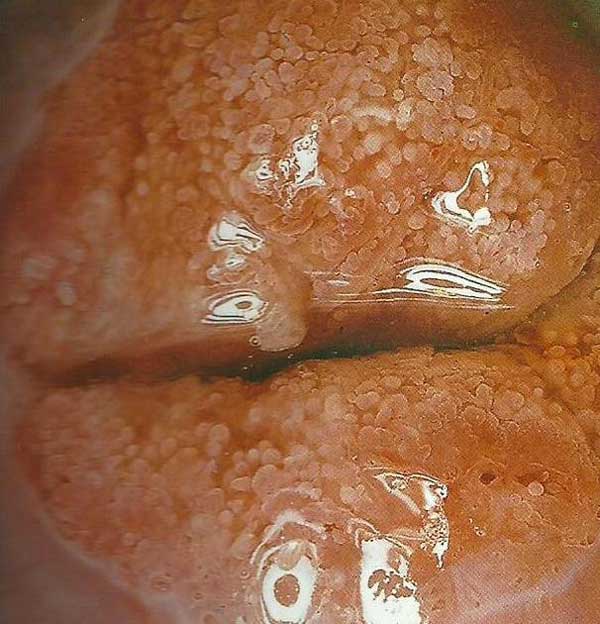
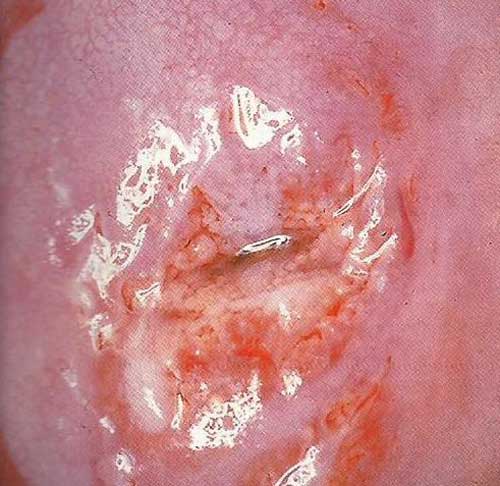
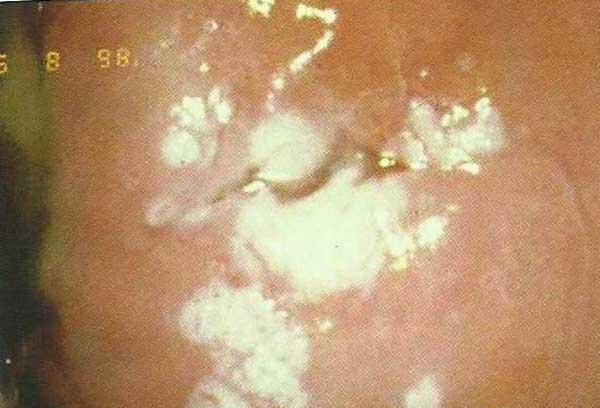
Biopsia del Cervix
Si se realiza una sola toma la sensibilidad es del 60% para detectar lesiones HSIL. Si se realizan dos tomas la sensibilidad es del 85% y se realizan tres biopsias del 95.6%. (J.Cin Oncol.2015 1;33(1)83-89.
Conización Cervical
Es el tratamiento de las lesiones pre-malignas del cuello uterino mediante la extirpación en forma de cono de parte externa del cuello del utero.
En una mujer no gestante la longitud del cuello del cérvix uterino es de 3-3,5 cm de longitud, 2 cm de diámetro con un orificio cervical de entre 3-5mm en nuliparas y 1 cm en las multiparas.
La conización es la extirpación de aproximadamente 2 cm. de cérvix uterino.
Tratamiento de las lesiones precancerosas
Hay un consenso mundial de no tratar las lesiones CIN-I.
Tipos de tratamiento de la neoplasia intraepitelial cervical (CIN II, CIN III e IN SITU)
– Métodos destructivos o ablativos
- Electrocoagulación.
- Termocoagulación.
- Criocoagulación.
- Vaporización Láser.
Ventajas de los métodos destructivos o ablativos:
- Efectividad entre 87 y 97 %
- Seguridad sin efectos secundarios.
- Puede ser realizada ambulatoriamente.
Termoterapia, Láser, Termoablación, Termocoagulación
Es la destrucción mediante calor en la zona de transición TZ de las lesiones premalignas CIN II y CIN III. La temperatura que se alcanza es entre 100 y 120 grados centígrados durante 40 segundos y la profundidad puede llegar a 7 mm. Su eficacia es comparable a la Crioterapia. El dolor generalmente es soportable. (International Journal of Women’s Healt 2017-9 879-886).
– Métodos escisionales
- Conización: con bisturí frío
- Conización: con asa de lazo (LEEP).(Loop electrosurgical excisión procedure).
Complicaciones
- Hemorragia intraoperatoria 4%
- Infección 5%
- Hemorragia que puede ocurrir hasta 10 dias después de la operación 6%
- Estenosis del canal cervical 2% con la consiguiente dificultad para la visualización de la unión escamosocolumnar posterior y la imposibilidad de realizar colposcopias posteriores si fuera necesario.
- Lesiones en las paredes vaginales provocadas por la instrumentación.
El tratamiento con el bisturí frío y anestesia general nos permite la obtención de una pieza quirúrgica donde se delimitan los bordes del proceso maligno y la efectividad es superior al 90%.
Con el tratamiento de LEEP el porcentaje de curación o de márgenes libres de malignidad varía entre el 70 y 80% .
Efectos secundarios
- Estrechamiento del canal cervical.
- Partos prematuros.
Tratamiento médico de las lesiones CIN II y CIN III
- Cidofovir : Es un antiviral que Inhibe lla ADN polimerasa, incorporándose al ADN del virus inhibiendo la síntesis del cirus del ADN impidiendo su multiplicación.
- El Cinco-Fluoracilo (Efudix) crema vaginal, interfiere la síntesis del DNA y el RNA creando una deficienda de tymina y que trae como resultado la muerte celular del virus. Este tratamiento debe ser administrado por un experto en la materia.