Anatomia del Aparato Genital Femenino
Como el desarrollo temprano del aparato genital es similar en ambos sexos, los defectos congénitos del desarrollo sexual, que suelen originarse en diversidad de anomalías cromosómicas, tienden a manifestarse desde el punto de vista clínico con genitales externos ambiguos.Estos trastornos se conocen como trastornos intersexuales ó hermafroditismo, y se clasifican según el aspecto histológico de las gónadas.
- Hermafroditismo verdadero: Los individuos con hermafroditismo verdadero tienen tejido tanto ovárico como testicular, más a menudo como ovotestes compuestos, pero en ocasiones con un ovario en un lado y un testículo en el otro. En el último caso pueden desarrollarse una sola trompa uterina y un solo cuerno uterino en el lado en que está el ovario, a causa de ausencia de AMH (hormona antimülleriana) local. El hermafroditismo verdadero es un trastorno extremadamente raro que se acompaña de mosaicismo cromosómico, mutación o segmentación anormal que afecta a los cromosomas X e Y.
- Seudohermafroditismo: En individuos con seudohermafroditismo, el sexo genésico indica un género y los genitales externos tienen características del otro género. Los varones con seudohermafroditismo son varones genéticos con genitales externos feminizados, que se manifiestan más a menudo como hipospadias (abertura uretral sobre la superficie ventral del pene) o fusión incompleta de los pliegues urogenitales o labioscrotales. Las mujeres seudohermafroditas son mujeres genéticas con genitales externos virilizados, entre ellos hipertrofia del clítoris y cierto grado de fusión de los pliegues urogenitales o labioscrotales. Las concentraciones anormales de hormonas sexuales o las anomalías en los receptores de hormonas sexuales causan ambos tipos de seudohermafroditismo.
Otra categoría importante de las anomalías en las vías genitales, incluye diversos tipos de malformaciones uterovaginales, que se producen en 0.16% de las mujeres. Se cree que estas malformaciones son resultado de uno o más de los siguientes fenómenos:
- Fusión inapropiada de los conductos paramesonéfricos.
1. Desarrollo incompleto de un conducto paramesonéfrico
2. Falta de desarrollo de una parte del conducto paramesonéfrico en uno o ambos lados.
3. Ausencia o canalización incompleta de la placa vaginal.
Estructuras Genitales
1) Triángulo urogenital
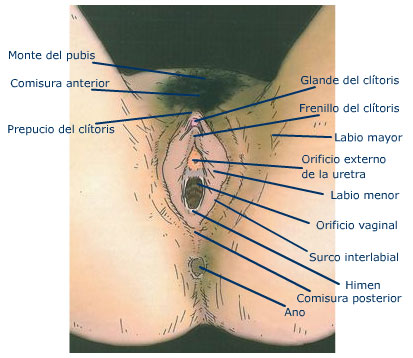
El triangulo urogenital incluye las estructuras genitales externas y la abertura de la uretra. Estas estructuras externas cubren los compartimientos perineales superficiales y profundos, y se conocen de manera global como vulva.
· Vulva
Monte de Venus
El monte de Venus es una eminencia triangular situada frente a los huesos púbicos, que está constituida por tejido adiposo cubierto por piel que contiene pelo hasta su unión con la pared abdominal.
Labios mayores
Los labios mayores son un par de repliegues fibroadiposos de piel que se extienden desde el monte de Venus hacia abajo y hacia atrás, para unirse en la línea por delante del ano a nivel de la horquilla posterior. Incluyen la extensión terminal del ligamento redondo y en ocasiones, un divertículo peritoneal llamado conducto de Nuck. Están cubiertos por piel con pelo escaso hacia los lados y son ricos en glándulas sebáceas, apocrinas y ecrinas.
Labios menores
Los labios menores se encuentran entre los labios mayores, con los cuales se fusionan por detrás, y están separados en dos repliegues al aproximarse hacia el clítoris por delante. Los pliegues anteriores se unen para formar el prepucio o capucha del clítoris. Los pliegues posteriores formas el frenillo del clítoris en el sitio en que se insertan con su superficie inferior. Los labios menores están cubiertos por piel sin pelo sobrepuesta a estroma fibroelástico rico en elementos nerviosos y vasculares. La zona que se encuentra en las partes posteriores de los labios menores es el vestíbulo de la vagina.
Clítoris
El clítoris es como un iceberg, sólo se vé la cuarta parte de lo que es en realidad. Se encuentra envolviendo el tunel vaginal, extendiéndose las terminaciones nerviosas hasta los muslos y formando parte de la vulva.
- Hay más de 8.000 terminaciones nerviosas sólo en la punta del clítoris, el doble de las que tiene el pene masculino.
- Consta de tejido eréctil, músculo y terminaciones nerviosas, todas juntas dan lugar al orgasmo. Está formado por la glándula, el cuerpo del prepucio, y dos cuerpos cavernosos (crura) todo ello está fijado al hueso pubiano.
- La longitud es entre 7 y 10 cm incluyendo el cuerpo cavernoso.
- Puede ser que en el coito el pene presione la vagina y como consecuencia ésta estira los ligamentos del especio uretrovaginal, o punto G (Grafenberg 1950) y éstos estimulan el clítoris.
- El Esmegma (secreción que se produce en el orgasmo) se segrega debajo del prepucio de la mujer.

- En referencia al «Squirting» (su traducción es la emisión de líquido en forma de chorro) podemos comentar que según estudios médicos publicados por Salama S y colaboradores en la revista J.Sex Med 2015, Mar 12 (3): 661-6, es la emisión de orina durante el acto sexual.
- Es la única parte de nuestro organismo con el único propósito de dar placer.
- Se puede aumentar su tamaño con hormonas.
- A través de la historia e incluso en nuestros días su amputación se ha efectuado por motivos religiosos o por enfermedades mentales (esquizofrenias, posesión demoniaca, etc…)
Orificio Vaginal
El orificio vaginal está rodeado por el himen, repliegue de mucosa semilunar variable que es sustituido por carúnculas redondeadas después de romperse. A cada lado del vestíbulo se localiza la abertura del conducto de las glándulas vestibulares mayores (de Bartholin). Hay también numerosas glándulas vestibulares menores que se encuentran diseminadas por detrás entre los orificios uretral y vaginal.
2) Vagina
La vagina es un tubo fibromuscular hueco que se extiende desde el vestíbulo vulvar hasta el útero. En la posición dorsal de litotomia, la vagina está dirigida hacia atrás en dirección al sacro, pero su eje es casi horizontal en la posición erguida. Se encuentra unida en su extremo superior con el útero, justo por arriba del cuello uterino. Los espacios entre el cuello uterino y vagina se conocen como los fondos de saco vaginales anterior, posterior y laterales. Como la vagina está unida con el útero en un punto más alto por detrás que por delante, la pared vaginal posterior mide una 3 cm, mas que la pared anterior.
El fondo de saco vaginal posterior está separado del fondo de saco posterior (de Douglas) y la cavidad peritoneal por la pared vaginal y el peritoneo. Esta proximidad tiene utilidad clínica desde los puntos de vista tanto diagnostico como terapéutico. La culdocentesis, técnica en la cual se inserta una aguja justo por detrás del cuello uterino a través de la pared vaginal hasta llegar a la cavidad peritoneal, se usa para valorar la presencia de hemorragia intraperitoneal (p. Ej. Embarazo ectopico roto, cuerpo amarillo [lúteo] hemorrágico, punción ovárica para extracción de oocitos (fiv, icsi), otras hemorragias intraabdominales), pus (p.ej. enfermedad inflamatoria pélvica, rotura de absceso intraabdominal) u otras acumulaciones intraabdominales de líquido (o sea, ascitis).
La vagina se encuentra unida a la pared pélvica lateral por medio de conexiones aponeuróticas endopélvicas al arco tendinoso (línea blanca), que se extiende desde el hueso púbico hasta la espina ciática. Esta conexión convierte a la luz vaginal en una hendidura transversal con las paredes anterior y posterior en contacto; el espacio lateral en el cual se encuentran las dos paredes es el surco vaginal. En algunos casos de formación de cistocele se identifican desprendimientos laterales de la vagina.
La abertura vaginal puede estar cubierta por una membrana o rodeada por un repliegue de tejido conectivo que se denomina himen, Este tejido suele quedar sustituido por carnosidades tisulares irregulares más adelante conforme se producen actividad sexual y el nacimiento de hijos. La parte baja de la vagina esta constreñida en cierto grado a su paso a través del hiato urogenital en el diafragma pélvico; la parte alta es más espaciosa. Sin embargo, toda la vagina se caracteriza por su distensibilidad, que es manifiesta al máximo durante el parto.
La vagina está en contacto íntimo con la parte anterior de la uretra, el cuello de la vejiga y la región trigonal, y con la parte posterior de la vejiga; por detrás se halla relacionada con el cuerpo perineal, el conducto anal, la parte baja del recto y el fondo de saco posterior (o de Douglas). Esta separada de la parte baja de las vías urinarias y de las vías digestivas por sus capas de revestimiento de aponeurosis endopélvica.
VAGINA EN EDAD REPRODUCTIVA !! VAGINA EN LA MENOPAUSIA
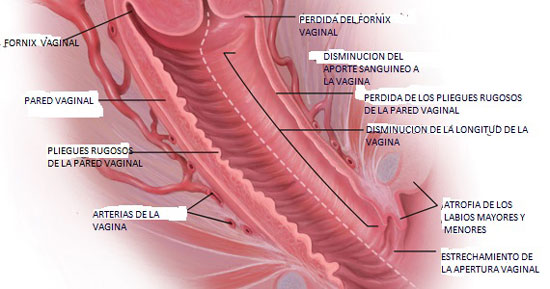
Epitelio vaginal atrofico después de la menopausia. El cuerpo papilar esta aplanado y el epitelio tiene menos de 10 capas de celular. Por encima de la capa de celulas el epitelio contiene exclusivamente celulas parabasales e intermedias que se pueden observar en la superficie de la vagina. Las celulas superficiales han desaparecido.
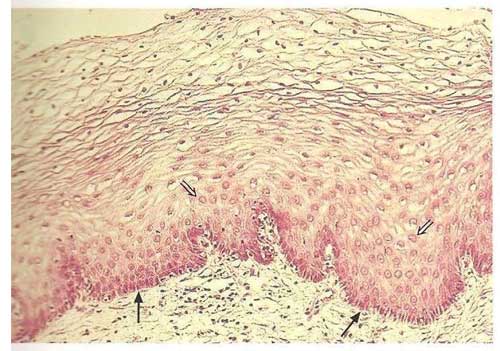
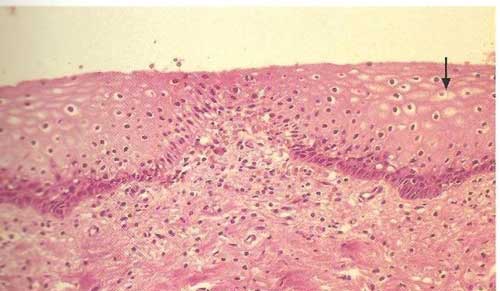
Tincion con hematooxylina-eosina con 100 aumentos. Epitelio escamoso no queratinizado normal. La flecha negra nos muestra los nucleos de las celular basales. La flecha dobre muestra los nucleos de las celulas de la capa parabasal.
La vagina está compuesta por tres capas:
- Mucosa: esta constituida por epitelio escamoso estratificado no querantinizado, carente de glándulas. La lubricación vaginal ocurre sobre todo por trasudación, con contribución de las secreciones de las glándulas cervicales y de Bartholin. La mucosa tiene un tipo característico de repliegues transversos que se conocen como arrugas, Es sensible a las hormonas y reacciona a la estimulación por los estrógenos con proliferación y maduración. La mucosa está colonizada por flora bacteriana mixta en la que predominan los lactobacilos; el pH normal es de 3,5 a 4.5.
- 1. Muscular: contiene tejido conectivo y músculo liso, y está distribuida de manera laxa en capas circular interior y longitudinal exterior.
- 2. Adventicia: está constituida por la aponeurosis endopelvica adherida a la capa muscular subyacente.
Riego sanguíneo: La vagina recibe su riego sanguíneo de la arteria vaginal y de ramas de las arterias uterinas, rectales medias y pudendas internas.
Inervación: La inervación de la vagina es la siguiente: la parte alta recibe la inervación del plexo uterovaginal; la parte distal la recibe del nervio pudendo.
¿Qué es una vaginoplastia?
Es la subespecialidad ginecológica que tiene por objeto la corrección y mejoramiento de anomalías de origen congénito, adquirido, tumoral o involutiva que requieren reparación o reposición de la anatomía vaginal, vulvar y sus funciones. Se divide en:
- Cirugía reconstructiva o reparadora
encaminada a disimular o reconstruir los efectos destructivos de una malformación congénita, de una resección tumoral u oncogénica, de una cirugía previa o producida por los partos.
- Cirugía estética
Es la que se realiza para modificar aquellas partes del cuerpo que no son satisfactorias para el paciente: satisfacción sexual, por la edad, estética u otros motivos diversos.
¿Qué síntomas debemos evaluar para decidir si necesitamos una?
Los sintomas que debemos evaluar para decidir si necesitamos una son muy diversos, desde un prolapso completo de utero pasando por cisto /rectocele, incontinencia de orina, estética de los labios menores de la vulva , vagina demasiado amplia.
¿Cuáles pueden ser las causas?
Las causas pueden ser ausencia completa de vagina congénita como en el síndrome de Rokitansky-kuster-Hauser(aplasia congénita de vagina), vaginectomía total por carcinoma en estos casos se realiza neovagina o bien adquiridas generalmente por parto/s vaginales o por la menopausia u otros factores que afecten a la pared vaginal.
¿En qué consiste la operación?
La operación esta en función de la causa que queremos tratar, neovagina, hisetrectomía total vaginal más plastia anterior y posterior si procede según los casos con plicatura de los músculos elevadores del ano, sólo rectocele fijando la vagina posterior a peritoneo y dejando la amplitud de la vagina acorde con los deseos sexuales. También en la menopausia cuando hay dispareunia(coito díficil o doloroso) se pueden administrar tratamientos locales para regenerar la pared vaginal debilitada por la deplección hormonal.
¿Qué beneficios ofrece?
Los beneficios están en función de la causa que tratemos, placer sexual (la vagina abraza al pene) mejora del aspecto externo, corrección de incontinencia de orina y/o heces, en el caso de prolapsos, llevar una vida normal y agradable.
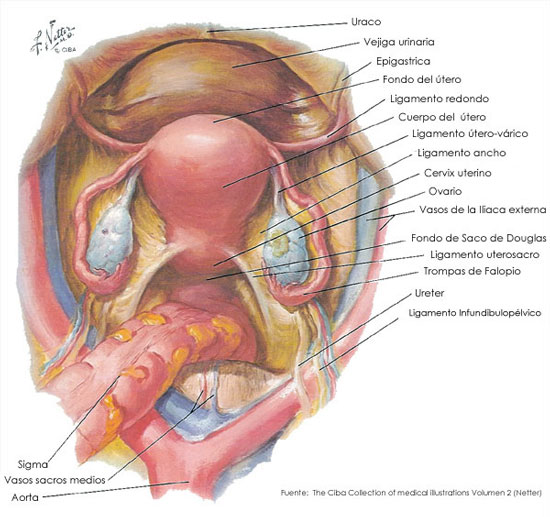
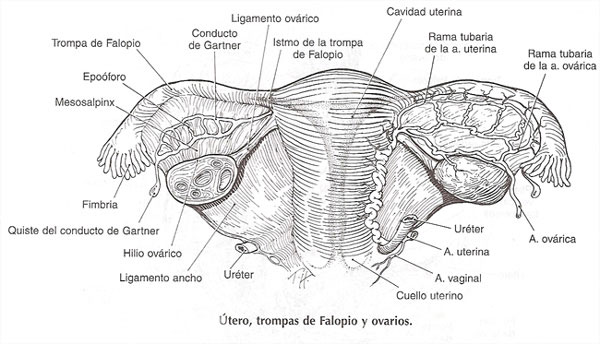
3) Útero
El útero es un órgano fibromuscular, que consta de dos parte un segmento bajo constituido por el cuello uterino y un segmento alto que es el cuerpo.
- Cuello uterino: La porción del cuello uterino que queda expuesta a la vagina es el exocervix, o porción vaginal, Tiene superficie convexa, redondeada con una abertura circular o hendidura (orificio cervical externo) que da paso al conducto endovervical, el cual mide 2 a 3 cm de longitud, y se abre en sentido proximal en la cavidad endometrial a nivel del orificio cervical interno.
La mucosa cervical en general contiene tanto epitelio escamoso estratificado, característico del exocervix, como epitelio cilindrico secretor de moco, que es característico del conducto endocervical, Sin embargo, la intersección a nivel de la cual se unen ambos epitelios, que es la unión escamocilindrica, es variable desde el punto de vista anatomico y depende de la estimulación hormonal. Esta zona de transformación es la más vulnerable al desarrollo de neoplasias escamosas.
Al principio de la infancia, durante el embarazo o cuando se toman anticonceptivos, el epitelio cilíndrico puede extenderse desde el conducto cervical hacia el exocervix, trastorno que se conoce como eversión o ectopia. Después de la menopausia, la zona de transformación suele retroceder por completo hacia el interior del conducto endocervical.
La producción de moco cervical se encuentra bajo el influjo hormonal. Varia entre moco profuso, claro y diluido alrededor del momento de la ovulación hasta moco escaso y denso de la fase posovulatoria del ciclo. En la profundidad de la mucosa y la submucosa, el cuello está compuesto por tejido conectivo fibroso y por una pequeña cantidad de músculo liso de distribución circular.
- Cuerpo: El cuerpo del útero varia en tamaño y forma, según el estado hormonal o de reproducción. Al nacer, el cuello y el cuerpo tiene un tamaño aproximadamente igual; en la mujer adulta, el cuerpo ha crecido dos o tres veces el tamaño del cuello. La posición del útero en relación con los otros elementos pélvicos es también variable, y en general se describe en cuanto a posición: anterior, intermedia o posterior; flexión y versión. Se llama flexión al ángulo entre el eje largo del cuerpo uterino y el cuello, en tanto que versión es el ángulo de unión del útero con la parte alta de la vagina. En ocasiones, hay posición anormal secundaria a enfermedad pélvica acompañante, como endometriosis o adherencias.
El cuerpo uterino está dividido en varias regiones diferentes. El área en la que el conducto endocervical se abre hacia la cavidad endometrial se conoce como istmo o segmento uterino bajo. A cada lado de la parte alta del cuerpo, hay una porción en forma de embudo que recibe la inserción de las trompas de Falopio en cada lado, que se llama cuerno uterino, por arriba de esta parte, lo que resta del útero se denomina fondo.
La cavidad endometrial tiene forma triangular y representa la superficie mucosa del cuerpo uterino. El epitelio es cilíndrico y formador de glándulas, y cuenta con estroma especializado. Experimenta cambios estructurales y funcionales cíclicos durante los años de la reproducción, con desprendimiento regular del endometrio superficial y regeneración a partir de la capa basal.
La capa muscular del útero, llamada miometrio, está constituida por fibras de músculo liso entrelazadas y su espesor varia entre 1,5 y 2,5 cm. Alguna fibras exteriores se continúan con las de la trompa y el ligamento redondo.
El peritoneo cubre la mayor parte del cuerpo uterino y parte posterior del cuello uterino, y se conoce como serosa. El ligamento ancho, doble capa de peritoneo que cubre el paquete neurovascular que llega al útero, se inserta en el cuello uterino y en el cuerpo en sentido lateral. Por delante, la vejiga se encuentra sobre las regiones ístmica y cervical del útero.
Riego sanguíneo: el riego sanguíneo del útero es la arteria uterina, que se anastomosa con las arterias ovárica y vaginal.
Inervación: La inervación del útero proviene del plexo uterovaginal.
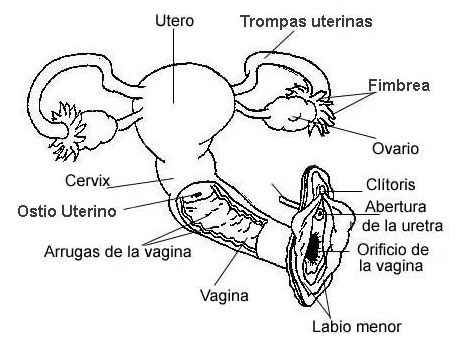
4) Trompas de Falopio
Trompas de Falopio y ovario se conocen colectivamente como anexos. Las trompas son estructuras huecas pares que representan a los extremos proximales no fusionados del conducto de Mülle. Su longitud varia entre 7 y 12 cm, y su función consiste en captar al óvulo (oocito), proveer un buen ambiente físico para la concepción y transportar y nutrir el óvulo fecundado.
Las trompas están divididas en varias regiones:
- Intersiticial: es la porción más estrecha de la trompa, se encuentra dentro del espesor de la pared uterina y forma la boca tubarica a nivel de la cavidad endometrial.
- Istmo. Segmento estrecho más cercano a la pared uterina.
- Ampolla. Segmento de mayor diámetro lateral en relación con el istmo.
- Fimbrias (infundibulo): bocas, abdominales de las trompas en forma de embudo, que se abren hacia la cavidad peritoneal. Esta abertura está dotada de numerosos salientes digitiformes que ofrecen una superficie muy amplia para la captación del óvulo. Las fimbrias ováricas constituyen una conexión entre el extremo de la trompa y el ovario, y acercan a los dos entre si.
La mucosa tubarica está constituida por epitelio cilindrico ciliado, que se vuelve cada vez mas complejo conforme se aproxima hacia el extremo fimbriado. La capa muscular consiste en dos capas a su vez, una circular interior y otra longitudinal exterior de músculo liso. La trompa está cubierta por peritoneo y, por medio de su mesenterio (mesosalpinx), que tiene situación dorsal en relación con el ligamento redondo, se encuentra conectada con el borde superior del ligamento estrecho.
Riego sanguíneo: el riego sanguíneo del útero es la arteria uterina, que se anastomosa con las arterias ovárica y vaginal.
Inervación: La inervación del útero proviene del plexo uterovaginal.
5) Ovarios
Los ovarios son estructuras gonadales pares suspendidas entre la pared pélvica y el útero por el ligamento infundibulopélvico en sentido lateral y el ligamento uteroovárico en sentido medial. Por debajo, la superficie hiliar de cada ovario está unida al ligamento ancho por su mesenterio (mesovario), que es dorsal en relación con mesosalpinx y trompa de Falopio. Las estructuras neurovasculares primarias llegan al ovario por el ligamento infundibulopelvico y entran por el mesovario. El tamaño del ovario normal varía y sus mediciones llegan a ser de 5 x 3 x 3 cm y pesa entre 5 y 10 gr. Las variaciones en la dimensión son resultado de la producción endógena de hormonas, que es variable con la edad y con cada ciclo menstrual. Las sustancias exogenas, como anticonceptivos orales, agonistas de la hormona liberadora de gonadotropina e inductores de la ovulación, pueden estimular o suprimir la actividad ovárica y, por tanto, afectar su tamaño.
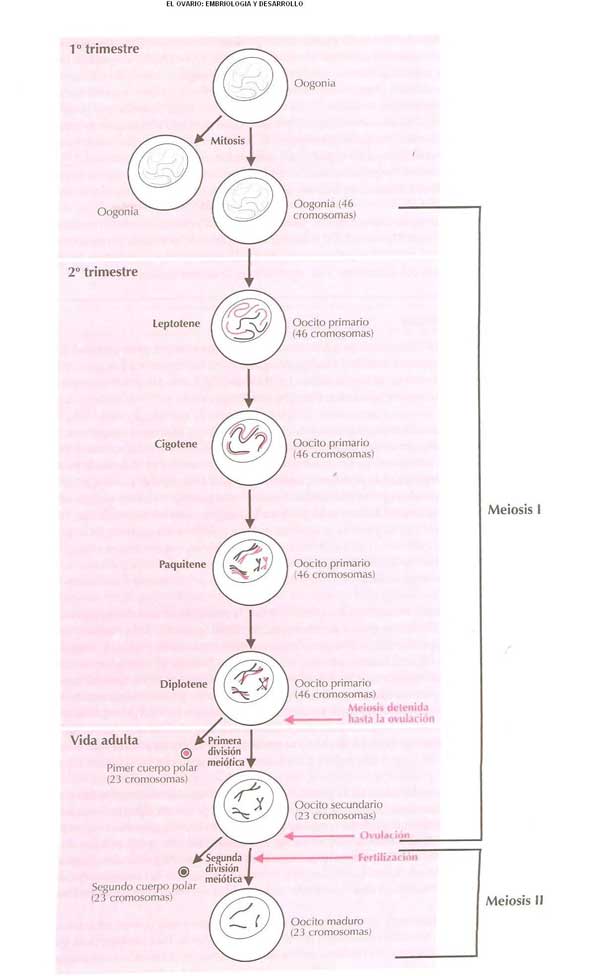
Cada ovario está constituido por dos partes: corteza y médula y se encuentra cubierta por una sola capa de epitelio cuboide aplanado o cilíndrico de color blanco opaco denominado túnica albuginea, que se continúa con el peritoneo y el mesovario.
- La corteza contiene una capa de epitelio cuboide más el epitelio germinal de Waldeyer. Debajo del epitelio están los oocitos y folículos en desarrollo.
Cuando la mujer está en el utero de su madre a las 20 semanas de gestación tiene entre 6 y 7 millones de oogonias. Al nacimiento hay 2 millones de oocitos primarios en fase I. En cada ciclo menstrual se consumen 1000 folículos hasta los 35 años, a partir de esta edad, el consumo se acelera.
Durante la vida reproductiva de la mujer llegan a termino 400 folículos. Después del nacimiento no se generan más oocitos. Al contrario de lo que sucede en el varón que produce espermatozoides a lo largo de toda su vida adulta. - La médula contiene tejido conectivo más celulas intersticiales y además células contractiles que asemejan a tejido mioide.
El hilio está compuesto por vasos sanguíneos, linfáticos y nervios.
Riego sanguíneo. El riego sanguíneo del ovario proviene de la arteria ovárica, que se une con la arteria uterina. Las arterias ováricas se inician en la aorta abdominal infrarenal. La vena ovárica derecha finaliza en la vena cava inferior y la vena ovárica izquierda finaliza renal izquierda.
Inervación (nervios): Es doble simpático y parasimpático. Los nervios simpáticos provienen del plexo ovarico procedente del plexo renal. También hay otros que proceden del plexo que rodea a la rama ovárica de la arteria uterina. El parasimpático procede del nervio vago. Las ramas sensitivas siguen la arteria ovárica y entran en el nivel T10 de la médula espinal.